燒腦的醫保支付標準,如何實現利益平衡
日期:2016/11/12

三醫聯動起來,理論才能真正指導實踐。
作者:中國藥科大學國際醫藥商學院副院長 丁錦希 等
來源:本文首發健康報藥點(jkb-yd)。轉載此文章須經同意,并請附上出處及本頁鏈接。
藥品醫保支付標準并非“醫保定價”,作為醫保基金和患者共同就某一藥品向提供方(醫療機構、零售藥店)結算費用基準,其本質是為醫保目錄內藥品消費設定補償標準,通過與藥品采購等相關政策的銜接配合,對藥品價格發揮市場調控引導作用,達到“發現市場真實價格、引導價格合理形成”的制度目標。
域外國家大多按通用名制定藥品醫保支付標準,即“一通用名,一醫保支付標準”。與之相對應,其結算模式按“支付標準”統一結算。即就同一通用名藥品,不同廠牌可能有不同市場零售價格,但醫保基金僅支付標準以下的部分,藥品零售價格高于醫保支付標準部分需由患者自付。
我國藥品一致性評價制度尚在起步階段,同通用名藥品多家企業生產的情況較為普遍。截至2014年,我國CFDA共頒發17.2萬個藥品批準文號,藥品市場流通藥品品種共1.5萬種,這些生產企業通常在研發能力、生產工藝、生產設備等方面差異較大,導致我國同通用名藥品質量和療效呈梯度化分布。
因此,我國醫保支付標準形成機制“三階段”發展路徑,以體現對不同質量藥品的價格控制和市場引導作用。根據藥品醫保支付標準分階段形成機制,其結算模式也應作出配套化設計,筆者認為可分為“按廠牌”支付和“按通用名”支付兩種結算模式。

一、藥品零售價低于支付標準
國際通行結算模式是將藥品差價收益直接或間接全部歸醫療機構或藥店所有。該處理模式允許零售價與支付標準之間的價格差作為醫療機構的合理利潤,激勵醫療機構主動與企業議價。也就是說,醫保機構以支付標準為基準向醫療機構結算費用,參保患者則按零售價格結算費用。
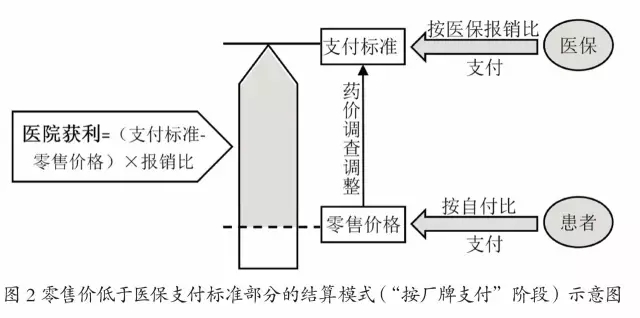
二、藥品零售價高于支付標準
“按廠牌支付”階段,每個廠牌藥品的支付標準根據購銷的量價數據,采用量價加權平均法并結合分位數法、中標數據等因素制定,從而保證同通用名項下的高質量藥品相應獲得較高支付標準(即其品牌溢價部分也包含在醫保支付標準中),在該情況下,筆者認為原則上藥品的零售價格不得高于支付標準。
若出現零售價高于支付標準,則高出部分應由醫療機構全部承擔,醫保基金和患者按支付標準向醫院結算。對于由市場供應等特殊因素使得醫療機構在藥品采購時不能議價成功,同時藥品臨床必需且無替代的特殊情況,患者可以實際售價向醫院結算,與醫療機構共同承擔高出部分。
一、藥品零售價低于支付標準
結算模式與利弊分析與“按廠牌”支付是一致的。
二、藥品零售價高于支付標準
若高出部分由患者承擔,是否損害患者剛性福利?為此,有部分專家和學者主張,“按通用名支付階段,高出支付標準部分應由醫院與患者共同承擔”。筆者認為,上述制度設計不符合我國基本醫療保險體系“保基本、廣覆蓋”基本原則。在藥品已全部通過一致性評價的前提下,理論上說,品牌原研藥與仿制藥質量接近一致,因此對其品牌溢價部分理應由患者自行承擔。
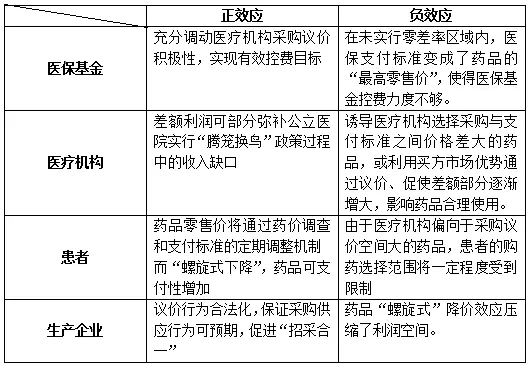
按通用名支付階段,如果高出支付標準部分應由醫院與患者共同承擔,將產生以下負效應:
1、醫療機構:抑制高品質藥物的采購需求。
國外實踐表明,實施一致性評價制度后,原研藥和高仿藥等高品質藥物的采購價格仍然普遍高于普通仿制藥,甚至可能高于支付標準。若高出部分由醫院承擔,醫院必然虧損經營,除非有國家財政補貼,否則醫療機構對原研藥和高仿藥采購需求必然大幅下降,甚至出現不采購、不進藥(斷貨)的情況。
2、患者:用藥選擇權利受限。
對消費者而言,由于市場和醫院不出售高品質藥物,患者自費選擇高品質藥品權利被剝奪,多元的醫療需求得不到滿足,藥品可及性受到影響,當然也無法發揮藥品醫保支付標準優質優價的引導作用。
3、生產企業:消極生產,轉移目標市場。
醫療機構將大力與藥品生產企業進行殺價,部分企業會通過使用低價劣質的生產原料、忽視藥品儲存的嚴苛條件甚至減少藥品主要活性成分含量等方式來降低生產成本;而部分為維持品牌和質量的企業將放棄公立醫院市場,轉戰零售藥店、民營醫院等標外市場,或直接放棄無利可圖但有利于患者的藥品。
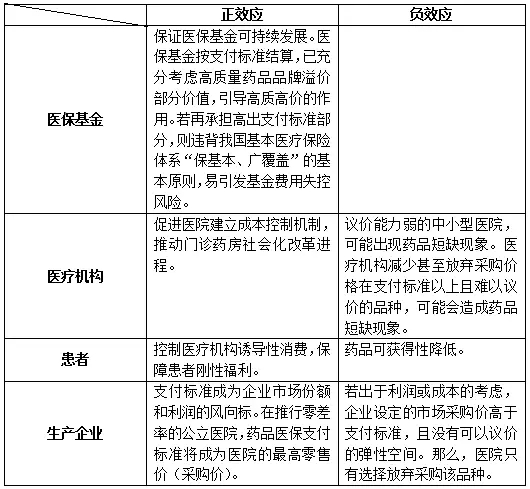
未來階段我國可與國際接軌,高于醫保支付標準部分由患者全部承擔,在我國藥品費用共付制度下即醫保基金按支付標準以醫保報銷比例向醫院結算費用。
1、醫保基金:控費效應顯著,充分體現“保基本、廣覆蓋”的原則
任何品種支付標準的形成,均有絕大部分的藥品價格處于支付標準之下、部分藥品價格處于支付標準之上的可能。高出部分全部由患者自行承擔或商保承擔,則符合我國基本醫療保險“保基本、廣覆蓋”原則。
2、醫療機構:促進合理用藥
對醫院而言,醫生對于原研藥具有很高的品牌忠誠度和產品首因效應,該模式能夠滿足醫生處方原研藥的用藥習慣,降低用藥風險;配套總額預付的支付方式改革,醫院在采購時也將更加關注藥品的療效與價格的均衡,不“誘導消費”,亦不“唯低價是取”。
3、患者:防止藥價虛高,提高藥品可及性
對患者而言,若患者選擇零售價格高于支付標準的藥品,需要支付由于差額而產生的費用。因此,患者在購藥時能夠綜合考慮相關費用和療效,依據相關藥品信息和替代藥品信息,放棄購買臨床療效相似但價格偏高的藥品,倒逼價格虛高藥品退出市場,提高藥品可及性。
4、生產企業:引導優質優價,體現品牌溢價效應
患者對于原研藥的品牌價值是認可的,對于具有療效優勢和品牌效應的原研藥也愿意支付其高出支付標準的部分,從而能達到區分藥品質量的作用,引導藥企根據藥品質量制定合理的價格,實現優質優價,充分體現企業的品牌溢價。
我國藥品支付標準制度系引導市場價格合理形成的政策杠桿,而藥品支付標準的結算模式則是實現上述杠桿效應的關鍵機制。通過結算模式科學設計,不僅實現“醫保控費、防止藥價虛高,引導優質優價”三大政策目標,而且有利于促進三醫聯動,通過調動醫療機構議價動力,優化采購模式和招采合一,實現公立醫院藥品采購行為和用藥行為的規范性、透明度和可預期性。
為實現上述政策目標,在藥品醫保支付標準結算模式的設計過程中還應注意以下三個原則:
醫保支付標準制度對公立醫院藥品準入、臨床藥品使用、藥品價格形成和醫保費用支出等將產生重大影響,通過“給予醫院和企業盈利空間、允許患者選擇購藥”的利益引導結算模式,從而真正建立公立醫療機構節約激勵機制和市場競爭機制,防止醫療機構和企業因生存壓力而產生藥品短缺現象,并配合支付標準的定期調整機制發現真實的市場價格,提高患者用藥的可獲得性和可及性,保障患者的福利剛性。
新醫改和支付標準制度的政策目標不應為“唯控費論”,而忽略藥品質量和可獲得性;醫療機構和企業不能僅逐利,而忽略藥品與醫療服務的公共屬性。結算模式的設計,要充分調動醫院、藥企、患者等各利益相關方的市場參與度,促進 “控費用”“保供應”和“促發展”醫改三項主要目標平衡推進。
實施藥品醫保支付標準制度,既是醫保制度的改革與創新,也是國家藥物政策的調整,同時對醫療體制的改革產生重要影響,即“三醫”聯動改革的整體推進。因此藥品醫保支付標準的結算方式只有與藥品采購制度、藥品一致性評價、醫保支付制度、公立醫院改革同步推進(特別是零差率和分級診療制度),分階段設計、逐步適應,才有可能真正實現其“發現價格、引導價格”的制度目標。
信息來源:藥點
|